Das EKN veröffentlicht regelmäßig die aktuellen Ergebnisse zur Evaluation des Mammographie-Screening-Programms (MSP) in Niedersachsen. Einige der untersuchten Fragestellungen werden nachfolgend kurz vorgestellt.
- Immunhistochemische Tumoreigenschaften bei Mammakarzinomen in Abhängigkeit von der Teilnahme am MSP
- Brustkrebsinzidenz in Niedersachsen
- Intervallkarzinomrate und Programmsensitivität
- Fortgeschrittene Mammakarzinome in Folgeuntersuchungen
- Anteil falsch-negativer Screeningbefunde an allen Intervallkarzinomen
- T-Stadienverteilung von Brustkrebs bei Teilnehmerinnen und Nicht-Teilnehmerinnen des MSP
- Wie häufig ist das ‚graue Mammographie-Screening‘ in Niedersachsen?
Immunhistochemische Tumoreigenschaften bei Mammakarzinomen in Abhängigkeit von der Teilnahme am MSP
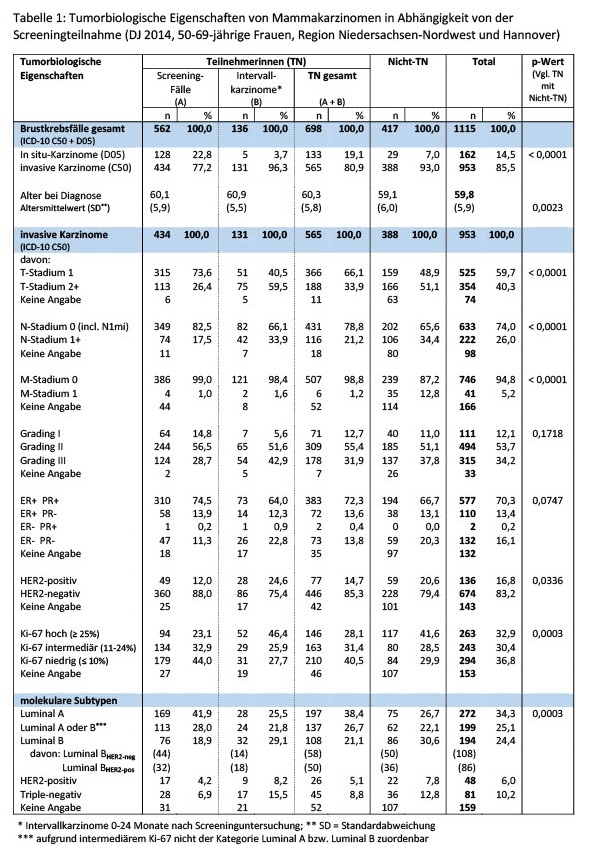
Hintergrund: Mammakarzinome, die bei Teilnehmerinnen (TN) des Mammographie-Screening-Programms (MSP) befundet werden, zeigen auch unter Einbeziehung von Intervallkarzinomen (IC) eine prognostisch günstigere Verteilung von tumorbiologischen Eigenschaften im Vergleich zu Karzinomen bei Nichtteilnehmerinnen (Nicht-TN). Diese Studie legt erstmals bevölkerungsbezogene Ergebnisse zur Verteilung der intrinsischen Subtypen unter Einbeziehung des Ki-67-Proliferationsindexes für TN und Nicht-TN vor.
Methodik: 953 invasive Mammakarzinome von 50-69-jährigen Frauen mit Wohnort in den Screening-Regionen Hannover und Niedersachsen-Nordwest (n = 285.634 anspruchsberechtigte Frauen) kommen zur Auswertung. Die Gruppe der TN umfasst sowohl Screeningfälle als auch Intervallkarzinome, die bis 24 Monate nach unauffälligem Screening auftraten. Als Tumore der Nicht-TN gelten alle Mammakarzinome, die keiner TN zugeordnet wurden. Alle Mammakarzinome werden den modifizierten intrinsischen Subtypen der S3-Leitlinie zugeordnet.
Ergebnisse: In der nachfolgenden Tabelle 1 ist zu sehen, dass Tumore von TN im Vergleich zu Nicht-TN häufiger HER2-negativ sind (p = 0,0336) und einen niedrigen Ki-67-Proliferationsindex aufweisen (p = 0,0003). Die Unterschiede spiegeln sich wieder in der Verteilung der intrinsischen Subtypen (p < 0,0003): Luminal A (TN 38,4% vs. Nicht-TN 26,7%), Luminal A_oder_B (26,7% vs. 22,1%), Luminal B (21,1% vs. 30,6%), HER2-positiv (5,1% vs. 7,8%), Triple-negativ (8,8% vs. 12,8%). Eine weitere Auswertung (hier nicht dargestellt) zeigt, dass Ki-67 sowohl bei TN als auch bei Nicht-TN mit allen Prognosefaktoren assoziiert ist, besonders ausgeprägt ist die Assoziation mit dem Grading (p < 0,0001).
Diskussion: Für Luminal-A-Mammakarzinome kann nach aktuellen Empfehlungen der S3-Leitlinie überwiegend auf eine Chemotherapie verzichtet werden. In der Annahme einer leitliniengerechten Therapie dürfte die Gesamtgruppe der TN somit deutlich häufiger eine schonendere Therapie erfahren haben als die Gruppe der Nicht-TN.
Eine ausführliche Darstellung der Studie findet sich in der Zeitschrift Senologie (Sonderdruck Publikation 2022).
Brustkrebsinzidenz in Niedersachsen
Inzidenzverlauf fortgeschrittener Tumoren (ICD-10 C50)
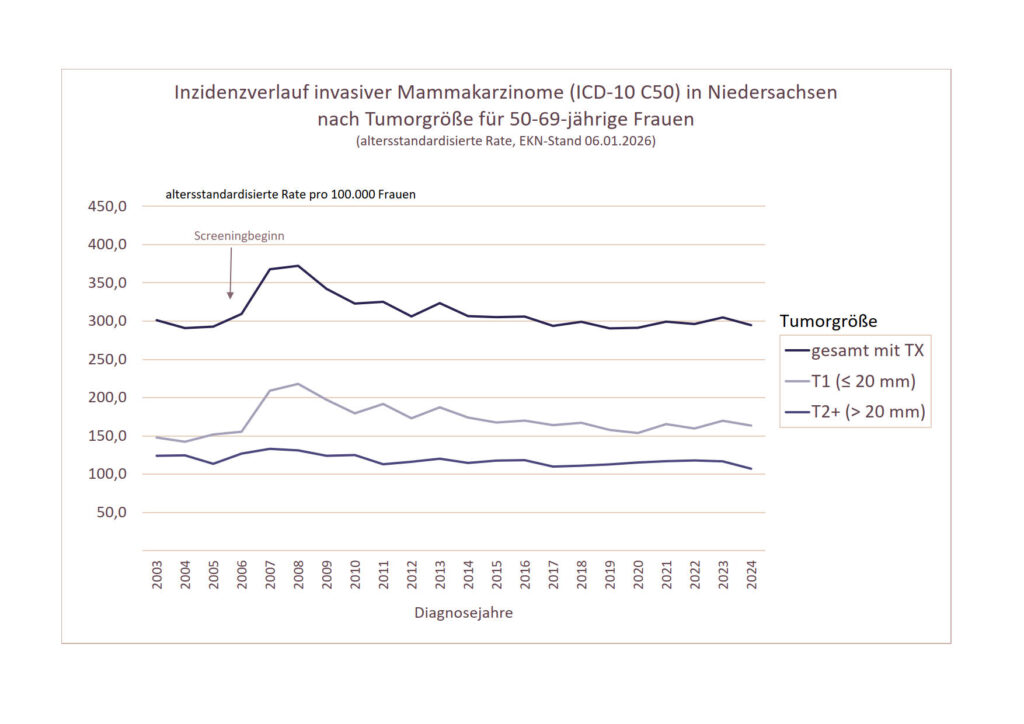
Die bevölkerungsbezogene Inzidenz für Brustkrebs wird stark vom organisierten Mammographie-Screening-Programm beeinflusst. Für invasive Brustkrebserkrankungen bei 50-69-jährigen Frauen zeigt sich während der Aufbaujahre des Screeningprogramms (2005-2008) ein deutlicher Inzidenzanstieg. Bis 2014 sinkt die altersstandardisierte Inzidenz wieder und liegt seitdem in etwa auf dem Niveau der Ausgangsinzidenz vor Beginn des Screenings (s. Abbildung 1). Ab Juli 2024 wurde das Mammographie-Screening erweitert auf die 70-75-jährigen Frauen; diese Altersgruppe wird noch nicht in die Auswertung einbezogen.
Für die Einschätzung, ob das MSP einen positiven Effekt hat, ist die bevölkerungsbezogene Inzidenz fortgeschrittener Tumore (Tumorgröße > 20 mm; T2+) relevant. Diese sollte ca. 5 Jahre nach Beginn des Screenings deutlich zurückgehen. Aus Abbildung 1 geht hervor, dass zwischen 2003 und 2023 ein Rückgang fortgeschrittener Tumore um 13,7 % zu beobachten ist (altersstandardisierte Rate sinkt von 124 auf 107/100.000 50-69-jährige Frauen). Allerdings können nachträglich eingehende Meldungen diesen rückläufigen Trend noch beeinflussen.
Bei der Interpretation ist zu berücksichtigen, dass auch schon vor Beginn des MSP ein sogenanntes ‘graues Screening’ im Rahmen der kurativen Versorgung stattgefunden hat. Die Ausgangsinzidenz vor Beginn des Screenings (Diagnosejahr 2003/2004) liegt dadurch auf einem höheren Niveau als in einer tatsächlich ungescreenten Zielbevölkerung. Außerdem wird die bevölkerungsbezogene Inzidenz von der MSP-Teilnahmerate beeinflusst, die in Niedersachsen bei ca. 55% liegt
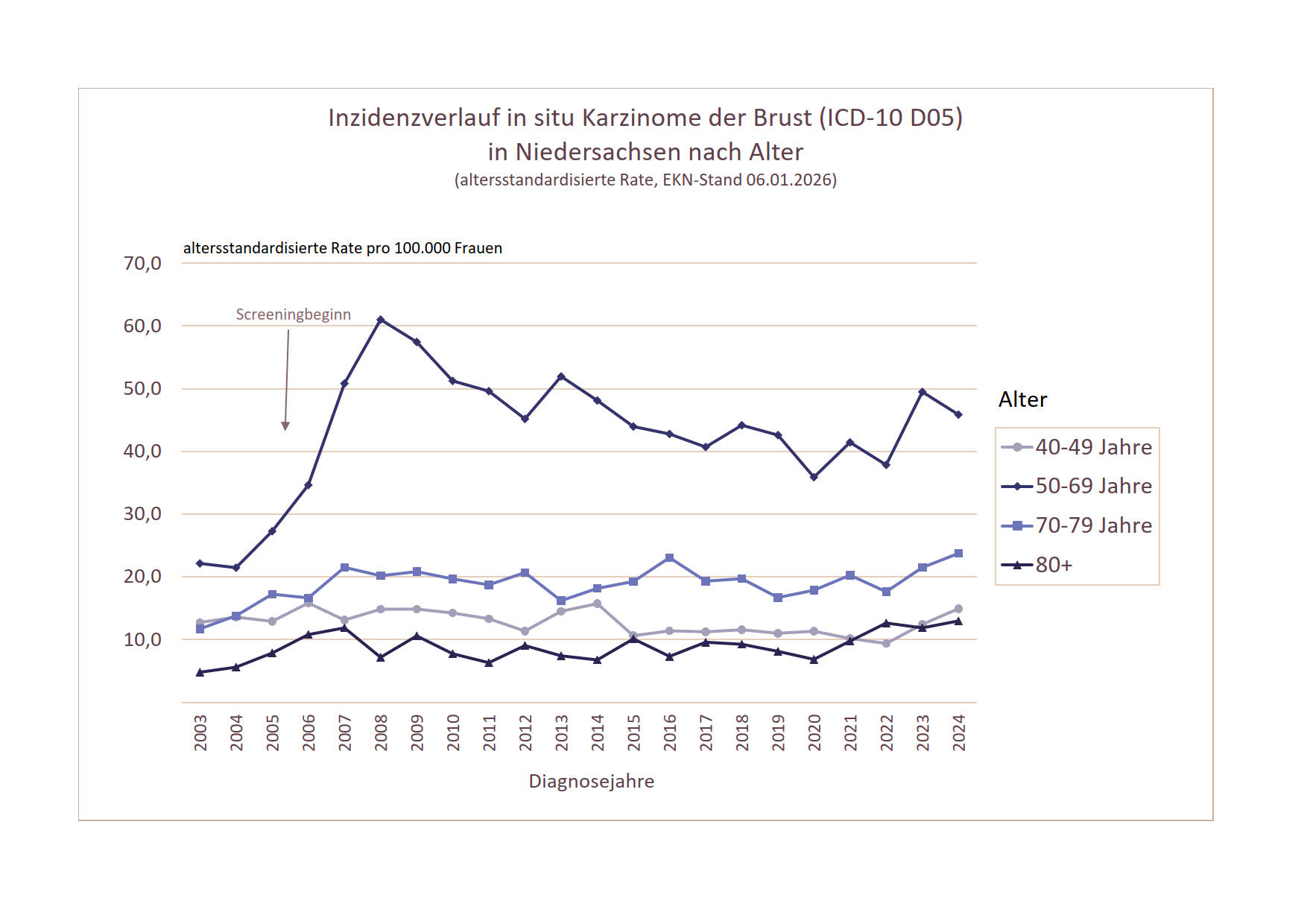
Inzidenzverlauf von in situ-Karzinomen der Brust (ICD-10 D05) nach Alter
Für in situ-Karzinome der Brust ist die altersstandardisierte Inzidenz für 50-69-jährige Frauen mit Beginn des Mammographie-Screening-Programms deutlich angestiegen von 22/100.000 Frauen (Diagnosejahre 2003-2004) auf 61/100.000 im Jahr 2008. Danach ging sie wieder etwas zurück, verbleibt aber mit 48/100.000 (Diagnosejahre 2023-2024) auf einem etwa doppelt so hohen Niveau im Vergleich zur Zeit vor Beginn des Mammographie-Screening-Programms (s. Abbildung 2). Auch für ältere Frauen (70-79-Jährige sowie Frauen ab 80 Jahre) hat sich die Inzidenz in etwa verdoppelt, allerdings auf einem deutlich niedrigeren Niveau. Für jüngere Frauen (40-49 Jahre) ist dagegen nur ein geringer Inzidenzanstieg zu beobachten. Ob sich in der angestiegenen Inzidenz für die Screeningaltersklasse der 50-69-jährigen Frauen ein Effekt von Überdiagnose durch das Mammographie-Screening zeigt, ist zu diskutieren. Es ist möglich, dass ein potenzieller Anteil dieser in situ-Karzinome der Brust zeitlebens für die Frauen klinisch nicht symptomatisch geworden wäre. Diese Frage ist auch vor dem Hintergrund interessant, dass die Überlebensraten für in situ-Karzinome der Brust sehr gut sind: Die relative 5-Jahres-Überlebensrate für 50-69-jährige Frauen liegt in Niedersachsen bei 100%, die relative 10-Jahres-Überlebensrate bei 99%.
Intervallkarzinomrate und Programmsensitivität
Hintergrund
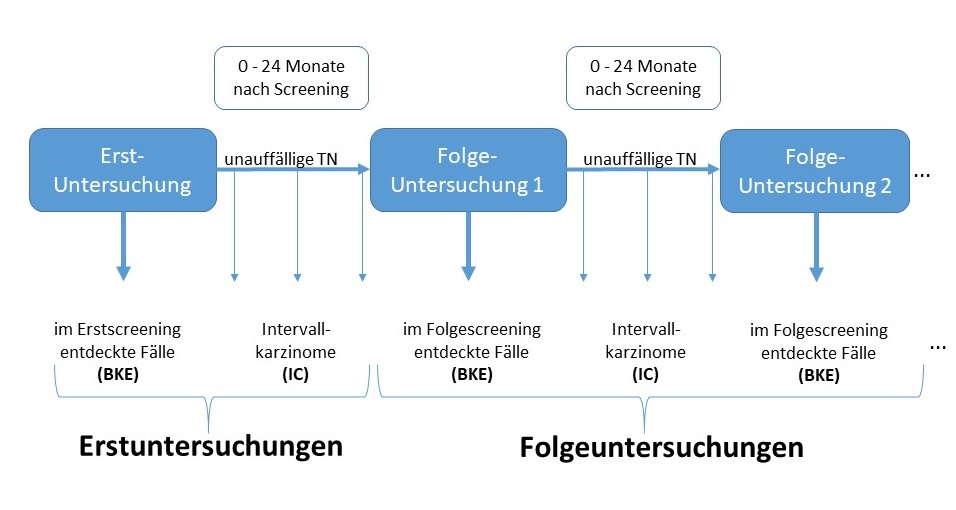
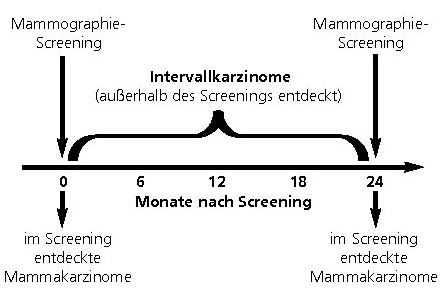
Im EKN finden regelmäßig Analysen zu einzelnen Qualitätsparametern des MSP statt, wie z.B. Brustkrebsentdeckungsrate (BKE-Rate), Intervallkarzinomrate (IC-Rate) und Programmsensitivität. Intervallkarzinome sind Brustkrebserkrankungen, die innerhalb von 24 Monaten nach einer unauffälligen Screeninguntersuchung außerhalb des MSP diagnostiziert werden (s. Abbildung 3). Sie können nur im Krebsregister ermittelt werden.
Die Programmsensitivität ist ein Maß für die Wirksamkeit der 2-Jahres-Screeningrunde des MSP. Sie berechnet sich aus dem Verhältnis der Screeningfälle zu allen Brustkrebserkrankungen bei Screeningteilnehmerinnen [Screeningfälle / (Screeningfälle + IC 0-24 Mon. nach Screening)].
Für die Screeningjahre 2006 – 2011 hatte das EKN eine gemeinsame Studie mit den Referenzzentren Mammographie Nord und Münster sowie dem Krebsregister NRW durchgeführt. In dieser wurden die altersstandardisierte BKE-Rate, die IC-Rate (0-24 Mon. nach Screening), die rohe Wiedereinbestellungsrate (Recall-Rate) sowie die Programmsensitivität des MSP für Niedersachsen und NRW dargestellt. Die Ergebnisse von Niedersachsen und NRW waren sehr gut vergleichbar und können als repräsentativ für Deutschland gelten. Die Studie wurden im Jahr 2018 im Bundesgesundheitsblatt veröffentlicht.
Inzwischen hat das EKN eine Fortschreibung dieser Auswertungen unter Einbeziehung der Screeningjahre 2006 – 2015 vorgenommen. Die Ergebnisse werden nachfolgend vorgestellt.
Methodik
Insgesamt kamen 832.614 Erstuntersuchungen sowie 1.380.627 Folgeuntersuchungen für Screeningteilnehmerinnen der Screeningjahre 2006 – 2015 zur Auswertung. Brustkrebserkrankungen (ICD-10 C50 + D05) von 7 der 8 niedersächsischen Screeningeinheiten gingen in die Auswertung ein (EKN-Datenstand Juli 2020). Die Auswertungen wurden für Erst- und Folgeuntersuchung getrennt vorgenommen (Abbildung 3). Für weitere Einzelheiten zur Methodik wird auf den Jahresbericht ‚Krebs in Niedersachsen 2019‘ verwiesen.
Ergebnisse
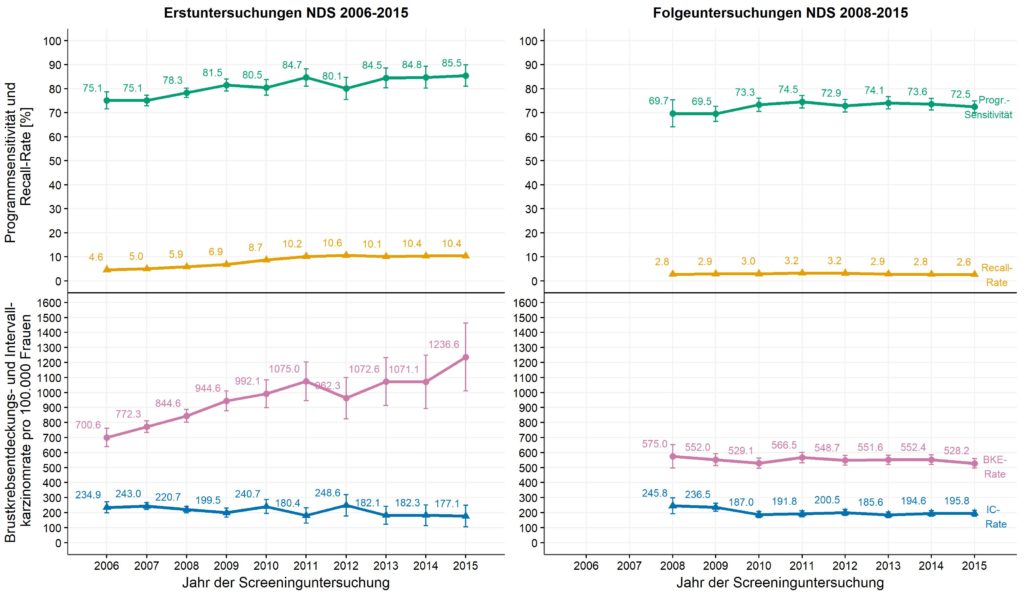
Für Erstuntersuchungen (s. Abbildung 4, linke Grafiken) zeigen die altersstandardisierten Ergebnisse, dass der stetige Anstieg der BKE-Rate auf inzwischen 1.236 je 100.000 Erstuntersuchungen (2015) in den letzten Jahren nur noch mit einem moderaten Rückgang der IC-Rate einhergeht (2015: 177 je 100.000). Auch die rohe Recall-Rate ist im zeitlichen Verlauf angestiegen von 4,6% (2006) auf 10,4% (2015) – nach Auskunft des Referenzzentrums Mammographie Nord ist dies auf eine sensitivere Diagnostik sowie auf die Abnahme des Durchschnittsalters der Erstteilnehmerinnen zurückzuführen. Die Programmsensitivität liegt für das Screeningjahr 2015 bei ca. 86%.
Für Folgeuntersuchungen (s. Abbildung 4, rechte Grafiken) bleiben die BKE-Raten (2015: 528 je 100.000) und die IC-Raten (2015: 196 je 100.000) im zeitlichen Verlauf relativ konstant – bei niedrigen Recall-Raten von ca. 3% aller Folgeuntersuchungen (2015: 2,8%). Die Programmsensitivität für Folgeuntersuchungen liegt für das Screeningjahr 2015 mit ca. 73% unter der für Erstuntersuchungen, was auf die Unterschiede im Verhältnis von BKE-Rate zur IC-Rate zurückzuführen ist.
Diskussion
Die Ergebnisse weisen darauf hin, dass sich die Programmsensitivität für das Gesamtprogramm nach dem anfänglichen Anstieg inzwischen auf einem relativ gleichbleibenden Niveau einpendelt.
Für Erstuntersuchungen ist auf die – ab dem Jahr 2011 bei über 10% liegende – rohe Recall-Rate hinzuweisen. Diese entspricht zwar dem Bundesdurchschnitt (10,5% in 2015), bedeutet aber, dass ein hoher Anteil von gesunden Teilnehmerinnen durch weitere Abklärungsuntersuchungen temporären psychischen Beeinträchtigungen ausgesetzt ist. Eine hohe Rate falsch-positiver Befunde ist für ein Screeningprogramm eigentlich nicht wünschenswert.
Für Folgeuntersuchungen, welche nach Abschluss der Einführungsphase des MSP anteilsmäßig deutlich überwiegen, ist die Recall-Rate dagegen mit inzwischen 2,8% (2015) erfreulich niedrig und noch unterhalb der von den EU-Leitlinien empfohlenen Rate von 3%.
Stärken und Schwächen der Untersuchung
Die Ergebnisse weisen aufgrund der im EKN seit 2013 bestehenden Meldepflicht, der standardisierten, vollzähligen Erfassung aller Mammakarzinome und der Qualitätssicherung der Intervallkarzinome im MSP eine hohe Validität auf.
Limitierend ist für Folgeuntersuchungen anzuführen, dass diese aufgrund begrenzter Datenverfügbarkeit neben den regulären Folgeuntersuchungen (22 – 30 Mon. nach unauffälligem Screening) auch einen geringen Anteil irreguläre Folgeuntersuchungen (> 30 Mon.) enthält. Die BKE-Rate wird in den späteren Untersuchungsjahren dadurch geringfügig überschätzt. Auch die IC-Rate für das Screeningjahr 2015 ist noch nicht verlässlich, sie kann sich durch nachträglich eingehende Meldungen für das Diagnosejahr 2017 noch erhöhen. Eine ausführliche Diskussion zu Stärken und Schwächen der Untersuchung findet sich in der Publikation im Bundesgesundheitsblatt.
Fortgeschrittene Mammakarzinome in Folgeuntersuchungen
Hintergrund
Die Frage, wie viele Tumore nach einer unauffälligen Screeninguntersuchung in der darauffolgenden Screeninguntersuchung des MSP in einem fortgeschrittenen Stadium entdeckt werden, ist von besonderem Interesse. Wie schon für Intervallkarzinome – so ergibt sich auch hier die Frage, ob diese Tumore schon zu einem früheren Zeitpunkt hätten erkannt werden können. Im Unterschied zu den außerhalb des MSP diagnostizierten Intervallkarzinomen findet die Diagnose dieser fortgeschrittenen Tumore während der routinemäßigen Folgeuntersuchungen direkt im MSP statt. Dadurch stehen die Befundunterlagen der Screeningeinheit und dem Referenzzentrum für die Qualitätssicherung sehr zeitnah zur Verfügung.
Methodik
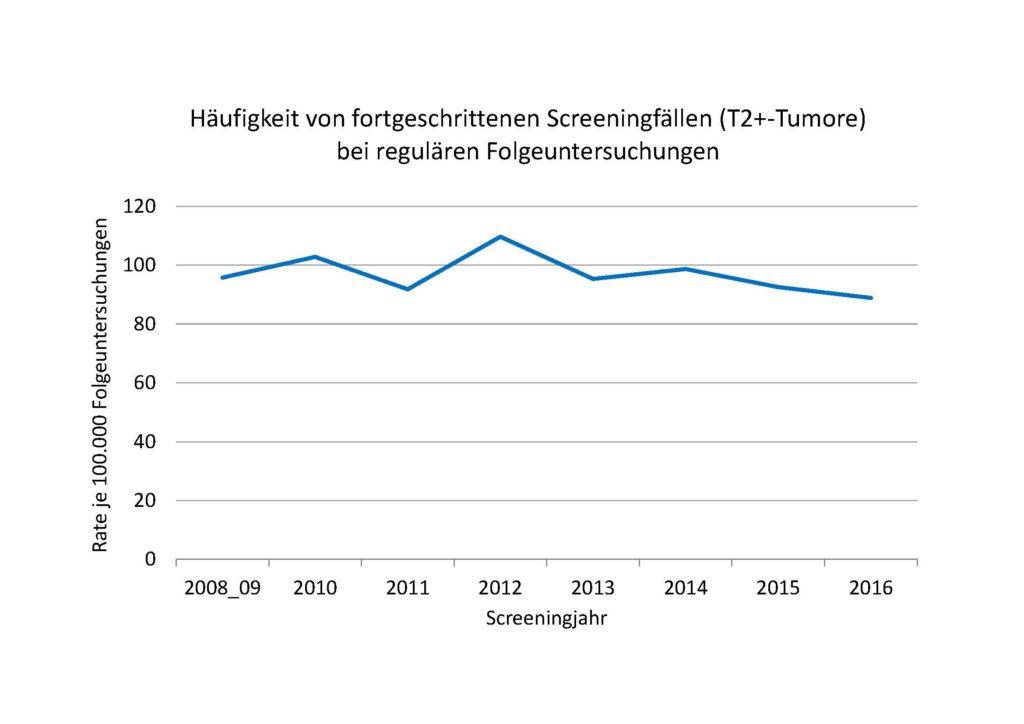
In einem Kooperationsprojekt mit dem Referenzzentrum Mammographie Nord hat das EKN für die Gruppe von Teilnehmerinnen mit einer regulären Folgeuntersuchung (Screeninguntersuchung 22-30 Monate nach der vorhergehenden unauffälligen Screeninguntersuchung) für die Screeningjahre 2008 – 2016 die Häufigkeit von fortgeschrittenen Tumoren (T2+-Tumore, Tumorgröße > 20 mm) untersucht. EKN-Datenstand ist Mai 2019. Insgesamt kamen 1.480 T2+-Tumoren nach regulärer Folgeuntersuchung zur Auswertung. Das Screeningjahr 2008 wurde aufgrund der niedrigen Fallzahlen mit dem Jahr 2009 zusammengefasst. Die Auswertungen beziehen sich auf 7 der 8 niedersächsischen Screeningeinheiten. Dargestellt werden die Ergebnisse als Rate (Anzahl T2+-Tumore je 100.000 reguläre Folgeuntersuchungen, (siehe Abbildung 5).
Ergebnisse
Gemittelt über die Screeningjahre 2008 – 2016 ist bei ca. 97 je 100.000 reguläre Folgeuntersuchungen ein fortgeschrittener T2+-Tumor befundet worden. Die Rate ist im zeitlichen Verlauf etwas gesunken – von 96/100.000 in den Jahren 2008 – 2009 auf 89 je 100.000 im Jahr 2016. Es ist anzunehmen, dass es sich bei diesen fortgeschrittenen Karzinomen zu einem großen Anteil um schnell wachsende Tumore handelt, die sich zwischen den beiden Screeninguntersuchungen neu entwickelt haben. Dem Referenzzentrum Mammographie Nord wurden die Ergebnisse – differenziert für alle Screeningeinheiten – zum Zweck der weiteren Qualitätssicherung zur Verfügung gestellt.
Anteil falsch-negativer Screeningbefunde an allen Intervallkarzinomen
Intervallkarzinome sind eine sehr heterogene Gruppe von Karzinomen, die in einem Screeningprogramm unvermeidbar sind. Das Zeitfenster, in dem diese auftreten können, geht aus Abbildung 6 hervor.
Intervallkarzinome lassen sich nach EU-Leitlinien in fünf Gruppen einteilen:
- Echte Intervallkarzinome
(diese sind nur auf der diagnostischen Mammographie erkennbar, auf der Screeningmammographie gibt es keine Hinweise auf einen Tumor) - Minimale Zeichen
(auf der Screeningmammographie sind minimale Zeichen erkennbar, wenn bekannt ist, an welcher Stelle der Tumor später aufgetreten ist) - Radiologisch okkulte Karzinome
(diese sind mammographisch gar nicht nachweisbar) - falsch-negative Screeningbefunde
(Tumor ist auf Screening- und diagnostischer Mammographie eindeutig erkennbar) - Unklassifizierbare Intervallkarzinome
(keine diagnostischen Mammographieaufnahmen verfügbar).
Insbesondere die Häufigkeit von falsch-negativen Screeningbefunden ist für die Qualitätsoptimierung des MSP von besonderem Interesse.
Methodik
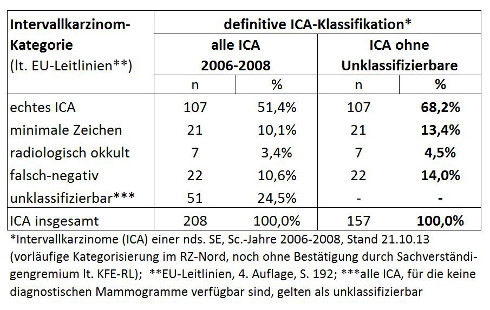
208 Intervallkarzinome der Screeningjahre 2006 – 2008 wurden untersucht (Datenstand 2012). Die Intervallkarzinome einer niedersächsischen Screeningeinheit wurden im Referenzzentrum Mammographie Nord (RZ) qualitätsgesichert und in die o. g. fünf Gruppen klassifiziert. Dafür wurden in einem aufwändigen Verfahren die Screening-Mammographien mit den späteren diagnostischen Mammographien der Intervallkarzinome verglichen.
Ergebnisse
Für 24,5% der 208 Intervallkarzinome (n = 51) waren im Referenzzentrum keine diagnostischen Mammogramme verfügbar, so dass keine Klassifizierung stattfinden konnte. Nach Ausschluss dieser 51 Fälle lag der Anteil von falsch-negativen Screeningbefunden bei 14% aller Intervallkarzinome (lt. EU-Leitlinien soll er unter 20% liegen). Die Ergebnisse sind in Tabelle 1 dargestellt.
Diskussion
Mit dem Krebsregistergesetz von 2013 (GEKN 2013), pdf, 110 KB) hat Niedersachsen als erstes Bundesland eine Rechtsgrundlage geschaffen, um die Qualitätssicherung von Intervallkarzinomen in der Routineversorgung entsprechend den EU-Leitlinien vollständig durchführen zu können. Dadurch sollte der relativ hohe Anteil von unklassifizierbaren Intervallkarzinomen zukünftig sinken.
Nach Auskunft des Referenzzentrums sind Intervallkarzinome der Kategorie ‚falsch-negative Screeningbefunde‘ Bestandteil von kollegialen Fachgesprächen zwischen dem Referenzzentrum und der Programmmverantwortlichen Ärztin bzw. dem Programmverantwortlichen Arzt (PVA) der jeweiligen Screeningeinheit. Ziel ist eine fortwährende Qualitätsoptimierung des MSP.
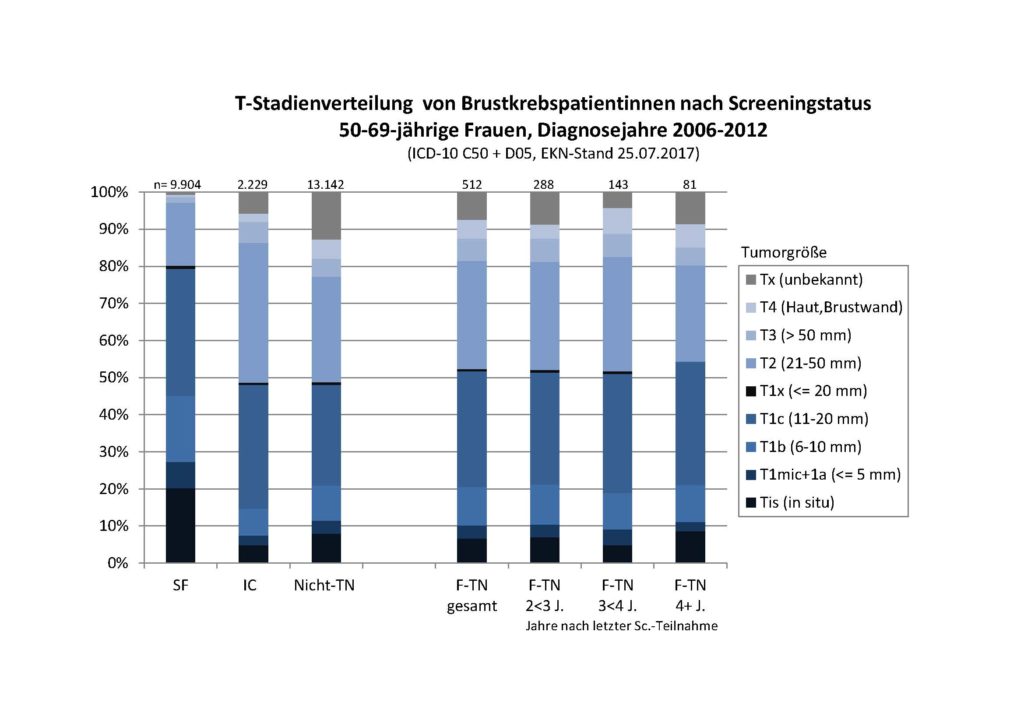
T-Stadienverteilung von Brustkrebs bei Teilnehmerinnen und Nicht-Teilnehmerinnen des MSP
Hintergrund
Der Datenabgleich aller Screeningteilnehmerinnen (TN) mit dem Krebsregister ermöglicht es, auch die Brustkrebsfälle der Nicht-Teilnehmerinnen (Nicht-TN) im Krebsregister zu ermitteln. In einer im Jahr 2017 durchgeführten Analyse (pdf, 187 KB) wurde die T-Stadienverteilung von Screeningfällen, Intervallkarzinomen, Fällen von Nicht-Teilnehmerinnen sowie früheren Teilnehmerinnen des MSP verglichen (Poster EKN 2017).
Methodik
Zur Auswertung kamen die Screeningjahre 2006-2012. Einbezogen wurden die Regionen von 7 der 8 niedersächsischen Screeningeinheiten. Neben 9.904 Screeningfällen und 2.229 Intervallkarzinomen sind 13.142 Brustkrebsfälle von Nicht-Teilnehmerinnen und 512 von früheren Teilnehmerinnen in die Auswertung eingegangen (ICD-10 C50 + D05; EKN-Datenstand Juli 2017).
Ergebnisse
Die Abbildung 7 zeigt, dass bei Screeningfällen erwartungsgemäß der Anteil kleiner Tumoren bis 20 mm Größe sehr hoch war. Intervallkarzinome waren dagegen eher mit Nicht-Teilnehmerinnen oder früheren Teilnehmerinnen vergleichbar.
Diskussion
Der hohe Anteil In situ- und kleiner Tumore bis 10 mm Größe (Tis/T1a+b) bei den Intervallkarzinomen und bei den Nicht-Teilnehmerinnen kann ein Hinweis auf eine Inanspruchnahme von Früherkennungs-Mammographien außerhalb des organisierten Screenings sein (sogenanntes ‚graues Screening).
Wie häufig ist das ‚graue Mammographie-Screening‘ in Niedersachsen?
Für vorgenannte Ergebnisse spricht auch eine Patientinnenbefragung, die das EKN zum Diagnoseanlass von Brustkrebs bei den im Diagnosejahr 2008 erkrankten 50-69-jährigen Frauen durchgeführt hat. 125 der 1.917 antwortenden Frauen (6,5%, Stand März 2014) gaben auf dem Fragebogen an, ihre Erkrankung sei außerhalb des Screeningprogramms durch Mammographie entdeckt worden, ohne dass bei ihnen klinische Symptome vorgelegen hätten. 51 dieser 125 Frauen beschrieben allerdings ein erhöhtes familiäres Brustkrebsrisiko (früherer eigener Brustkrebs oder Brustkrebs bei Verwandten ersten. Grades), so dass nur für die restlichen 74 Nicht-Risiko-Frauen (3,9% der 1.917 Frauen) das ‘graue Screening’ als Diagnoseanlass anzunehmen ist.